En busca de la cura del VIH: cómo fue el tratamiento que le permitió a tres pacientes no tener más rastros del virus


Escuchá esta nota
EL DIARIO digital
minutos
Un hombre de 53 años en Alemania se convirtió en el tercer paciente con VIH (virus de la inmunodeficiencia humana) en ser declarada libre del virus después de un procedimiento que reemplazó las células de su médula ósea con células madre resistentes al VIH de un donante.
Los investigadores, que publicaron el caso en la revista médica Nature Medicine, anunciaron que el "paciente de Düsseldorf" no tiene virus detectable en su cuerpo, incluso después de suspender su medicación antirretroviral contra el VIH hace cuatro años. Al igual que los pacientes de "Londres" y "Berlín", el paciente Düsseldorf tenía una rara mutación que confiere resistencia a ciertas cepas del VIH, como el VIH-1.
Durante años, la terapia antirretroviral (TAR) se ha administrado a personas con VIH con el objetivo de reducir el virus a niveles casi indetectables y evitar que se transmita a otras personas. Pero el sistema inmunitario mantiene el virus encerrado en reservorios en el cuerpo, y si una persona deja de tomar la medicación antiviral ART, el virus puede comenzar a replicarse y propagarse.
Una verdadera cura eliminaría este reservorio, y esto es lo que parece haber sucedido con el último paciente, cuyo nombre no se ha hecho público. El hombre, al que se refieren como el 'paciente de Düsseldorf', dejó de tomar antirretrovirales en 2018 y desde entonces se ha mantenido libre de VIH.
Los investigadores contaron que el hombre recibió hace más de 9 años un trasplante alogénico de células madre hematopoyéticas para tratar la leucemia que tenía. "Se produjo una supresión persistente del virus de la inmunodeficiencia humana tipo 1 (VIH-1) más de 9 años después del trasplante y 4 años después de la suspensión de la terapia antirretroviral", informaron.
"Cuatro años después de la interrupción del tratamiento analítico, la ausencia de un rebote viral y la falta de correlatos inmunológicos de la persistencia del antígeno del VIH-1 son una fuerte evidencia de la cura del VIH", añadieron en el estudio. En la actualidad, el VIH es incurable, pero cada nuevo paciente que logra permanecer años con el virus indetectable e intrasmisible es un nuevo paso hacia la cura definitiva.
El tratamiento con células madre

La técnica de células madre involucrada se usó por primera vez para tratar a Timothy Ray Brown, a conocido como el "paciente Berlín". En 2007, se sometió a un trasplante de médula ósea, en el que esas células se destruyeron y se reemplazaron con células madre de un donante sano, para tratar la leucemia mieloide aguda. El equipo que trata a Brown seleccionó a un donante con una mutación genética llamada CCR5?32/?32, que impide que la proteína de superficie celular CCR5 se exprese en la superficie celular. El VIH usa esa proteína para ingresar a las células inmunitarias, por lo que la mutación hace que las células sean efectivamente resistentes al virus. Después del procedimiento, Brown pudo dejar de tomar ART y permaneció libre de VIH hasta su muerte en 2020.
En 2019, los investigadores revelaron que el mismo procedimiento parecía haber curado al paciente de Londres, cuyo nombre verdadero es Adam Castillejo. Y, en 2022, los científicos anunciaron que pensaban que un paciente de Nueva York que había permanecido sin VIH durante 14 meses también podría curarse, aunque los investigadores advirtieron que era demasiado pronto para estar seguros.
Ravindra Gupta, microbiólogo de la Universidad de Cambridge, Reino Unido, que dirigió el equipo que trató a Castillejo, dijo que el último estudio "consolida el hecho de que CCR5 es el objetivo más manejable para lograr una cura en este momento".
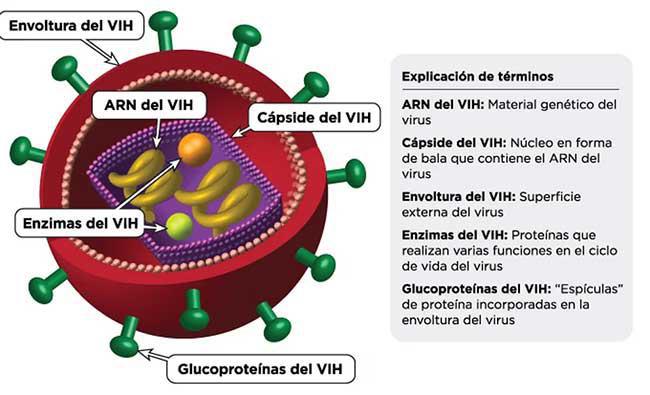
Bajos niveles de virus
El paciente de Düsseldorf tenía niveles extremadamente bajos de VIH, gracias a la medicación TAR, cuando se le diagnosticó leucemia mieloide aguda. En 2013, un equipo dirigido por el virólogo Björn-Erik Jensen en el Hospital Universitario de Düsseldorf en Alemania destruyó las células cancerosas de la médula ósea del paciente y las reemplazó con células madre de un donante con la mutación CCR5?32/?32.
Durante los siguientes 5 años, el equipo de Jensen tomó muestras de tejido y sangre del paciente. En los años posteriores al trasplante, los científicos continuaron encontrando células inmunitarias que reaccionaban específicamente al VIH, lo que sugería que quedaba un reservorio en algún lugar del cuerpo del hombre.
"No está claro si estas células inmunitarias se habían dirigido a partículas virales activas o a un cementerio de restos virales", sostuvo el investigador. También encontraron ADN y ARN del VIH en el cuerpo del paciente, pero estos nunca parecieron replicarse.
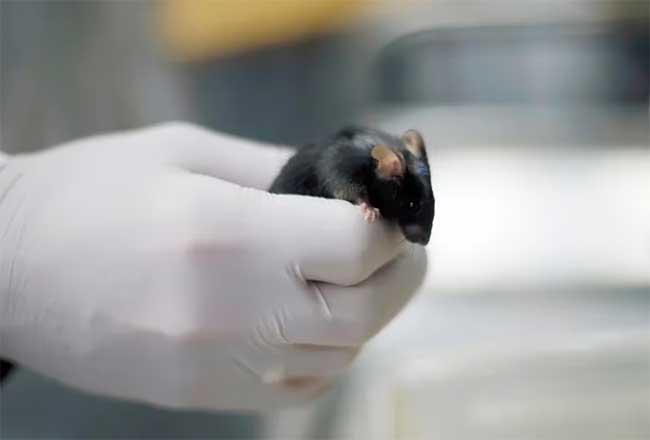
Estudio previo en ratones
En un esfuerzo por comprender más acerca de cómo funcionaba el trasplante, el equipo realizó más pruebas, que incluyeron el trasplante de células inmunitarias del paciente en ratones diseñados para tener sistemas inmunitarios similares a los humanos. El virus no pudo replicarse en los ratones, lo que sugiere que no era funcional. La prueba final fue que el paciente dejara de tomar ART. "Muestra que no es imposible, simplemente es muy difícil, eliminar el VIH del cuerpo", dice Jensen.
El paciente que recibió el tratamiento dijo en un comunicado que el trasplante de médula ósea había sido un "camino muy rocoso", y agregó que planeaba dedicar parte de su vida a apoyar la recaudación de fondos para la investigación.
Timothy Henrich, investigador de enfermedades infecciosas de la Universidad de California en San Francisco, dijo que el estudio es muy exhaustivo. El hecho de que varios pacientes hayan sido tratados con éxito con una combinación de TAR y células de donantes resistentes al VIH hace que las posibilidades de lograr una cura del VIH en estos individuos sean muy altas.
Gupta está de acuerdo, aunque agrega que en algunos casos el virus muta dentro de una persona y encuentra otras formas de ingresar a sus células. Tampoco está claro, dice, si la quimioterapia que las personas recibieron para su cáncer antes de los trasplantes de médula ósea podría haber ayudado a eliminar el VIH al evitar que las células infectadas se dividieran.
Pero es poco probable que el reemplazo de médula ósea se implemente en personas que no tienen leucemia debido al alto riesgo asociado con el procedimiento, particularmente la posibilidad de que una persona rechace la médula de un donante. Varios equipos están probando el potencial para usar células madre extraídas del propio cuerpo de una persona y luego modificadas genéticamente para tener la mutación CCR5?32/?32, lo que eliminaría la necesidad de células de donantes.
Jensen dice que su equipo ha realizado trasplantes para varias otras personas afectadas tanto por el VIH como por el cáncer utilizando células madre de donantes con una mutación CCR5?32/?32, pero que es demasiado pronto para decir si esas personas están libres del virus. Su equipo planea estudiar si, si una persona tiene un reservorio más grande de VIH al momento de recibir un trasplante, esto afecta qué tan bien se recupera el sistema inmunológico y elimina los virus restantes del cuerpo.